Cholesterin und ketogene Ernährung: Was du wissen musst
Die wichtigsten Punkte:
- Cholesterin ist für uns lebensnotwendig und hat viele verschiedene Aufgaben in unserem Körper.
- Die Angst vor einem hohen Gesamtcholesterin-Wert ist weitgehend unbegründet und es gibt andere Faktoren, die deutlich bessere Aussagekraft über unser Herzkrankheiten-Risiko haben.
- Herzkrankheiten entstehen nicht wie oft angenommen, durch zu viel Cholesterin, welches die „Arterien verstopft“ sondern durch „Verletzungen“ in unseren Arterien in denen sich Cholesterin verfangen kann.
- Eine kohlenhydratreduzierte Ernährung beeinflusst die aussagekräftigsten Risikofaktoren für Herzkrankheiten positiv.
Cholesterin ist für uns Menschen absolut lebensnotwendig.
Es ist sogar so wichtig für uns, dass fast jede einzelne Zelle in unserem Körper die Fähigkeit hat, es selbst herzustellen.
Und doch soll es uns gleichzeitig töten.
Das Bild von mit Cholesterin verstopften Arterien ist sehr einprägsam und viele Menschen haben verständlicherweise Angst davor, sich selbst eine Herzattacke anzuessen.
Dazu kommt, dass die meisten Mediziner und Ernährungsexperten mit besorgtem Gesicht vor gesättigten Fettsäuren und Cholesterin aus der Ernährung warnen.
Die ketogene Ernährung, die durch ihren erhöhten Fettgehalt zwangsweise auch mehr Cholesterin und gesättigte Fettsäuren enthält, wird aus diesem Grund oft kritisiert.
In diesem Artikel erfährst du, wieso die Angst vor einer ketogenen Ernährung aufgrund der gesättigten Fettsäuren und des Cholesterins unbegründet ist und wie sie sogar helfen kann, deine Herzgesundheit zu verbessern.
Darum geht’s
1. Was ist Cholesterin eigentlich?
Cholesterin ist eine fettähnliche Substanz, die in unserem Körper viele verschiedene Aufgaben übernimmt.
Es ist zum Beispiel ein elementarer Bestandteil unserer Zellen und Ausgangsprodukt für viele unserer Hormone sowie für Vitamin D.
Haben wir zu wenig Cholesterin, kann sich das negativ auf unseren Hormonhaushalt als auch unser Vitamin D-Level auswirken.
Außerdem ist es sehr wichtig für Reparaturarbeiten in unserem Körper.

Unser Körper produziert den Großteil unseres Cholesterins selbst
Cholesterin ist so wichtig für unseren Körper, dass fast alle unserer Zellen die Fähigkeit haben, Cholesterin selbst herzustellen.
Die Zellen, die es nicht selbst herstellen können, werden von Transporterproteinen mit Cholesterin versorgt.
Unser Körper stellt sogar so viel Cholesterin selbst her, dass unsere Ernährung nur etwa 20% unseres Cholesterinspiegels ausmacht.
Außerdem wird unser Cholesterinspiegel im Normalfall streng von unserem Körper reguliert und eine zusätzliche Cholesterinaufnahme aus der Nahrung führt meist nur zu einem sehr geringen Anstieg des Cholesterins in unserem Blut.
Wird Cholesterin vermehrt aus der Nahrung aufgenommen, produziert der Körper einfach selbst weniger.
Gesättigte Fettsäuren erhöhen Cholesterin
Gesättigte Fettsäuren zum Beispiel können zu einem Anstieg des Cholesterinspiegels führen und es wird deshalb oft empfohlen, sie nur in Maßen zu verzehren.
Diese Empfehlung beruht auf der Annahme, dass ein erhöhter Cholesterinspiegel schädlich für unsere Arterien ist.
Ob das wirklich der Fall ist, findest du im nächsten Abschnitt heraus.
Nochmal zusammengefasst:
- Cholesterin ist für uns Menschen lebensnotwendig.
- Wir brauchen es als Bestandteil für unsere Zellmembran, es hilft uns bei Reparaturprozessen und ist Ausgangsstoff für wichtige Hormone und Vitamine in unserem Körper.
- Cholesterin aus der Nahrung hat kaum Einfluss auf unseren Cholesterinspiegel – nehmen wir mehr über unsere Ernährung auf, produziert unser Körper einfach weniger und umgekehrt.
2. Was sagt unser Cholesterinwert über unsere Herzgesundheit aus?
Zum Beispiel haben 50% der Menschen, die einen Herzinfarkt erleiden, einen normalen Cholesterinspiegel.
Gleichzeitig haben 50% der herzgesunden Bevölkerung einen erhöhten Cholesterinspiegel.
Cholesterinsenkende Medikamente (sog. Statine) sind zwar super darin deinen Cholesterinwert zu senken, aber vergleichsweise enttäuschend bei der Vorbeugung von Herzinfarkten, bei Menschen, die noch keine bestehende Herzkrankheit haben.
Außerdem haben Statine oft starke Nebenwirkungen, die die Lebensqualität der betroffenen Patienten stark einschränken können.
Ein niedriger Cholesterinwert ist nicht immer besser
Einige Studien legen nahe, dass ein niedriger Gesamtwert an Cholesterin das Risiko für bestimmte Krankheiten wie Krebs und Schlaganfälle sogar erhöhen kann.
Vor allem in der älteren Bevölkerung (also bei den Personen, die am meisten von Herzkrankheiten bedroht sind), ist ein höherer Cholesterinwert sogar mit einer geringeren Sterberate assoziiert.
Das heißt, ältere Menschen mit einem höheren Cholesterinwert scheinen sogar länger und gesünder zu leben.
Ganz so klar, wie die Sache mit dem Cholesterin meist dargestellt wird, ist sie also scheinbar nicht.
Nochmal zusammengefasst:
- Der Gesamtcholesterinwert ist ein relativ unbrauchbarer Risikomarker für Herkrankheiten.
- Ein niedriger Cholesterinwert ist sogar teilweise mit negativen Gesundheitskonsequenzen verknüpft.
3. HDL und LDL – „Gutes“ und „Schlechtes“ Cholesterin?
Wenn von „gutem“ oder „schlechtem“ Cholesterin die Rede ist, geht es in der Regel um die Transportproteine von Cholesterin.
Cholesterin ist eine fettähnliche Substanz, weshalb sie nicht alleine in unserem wässrigen Blutkreislauf umherschwimmen kann, denn Fett und Wasser stoßen sich ab.
Die Lösung sind „wasserfreundliche“ Transportproteine, die Cholesterin und sogenannte Triglyceride (Fette) im Körper verteilen können.
Diese Transportproteine nennt man Lipoproteine und sie werden anhand ihrer Größe und Dichte in bestimmte Formen unterteilt.
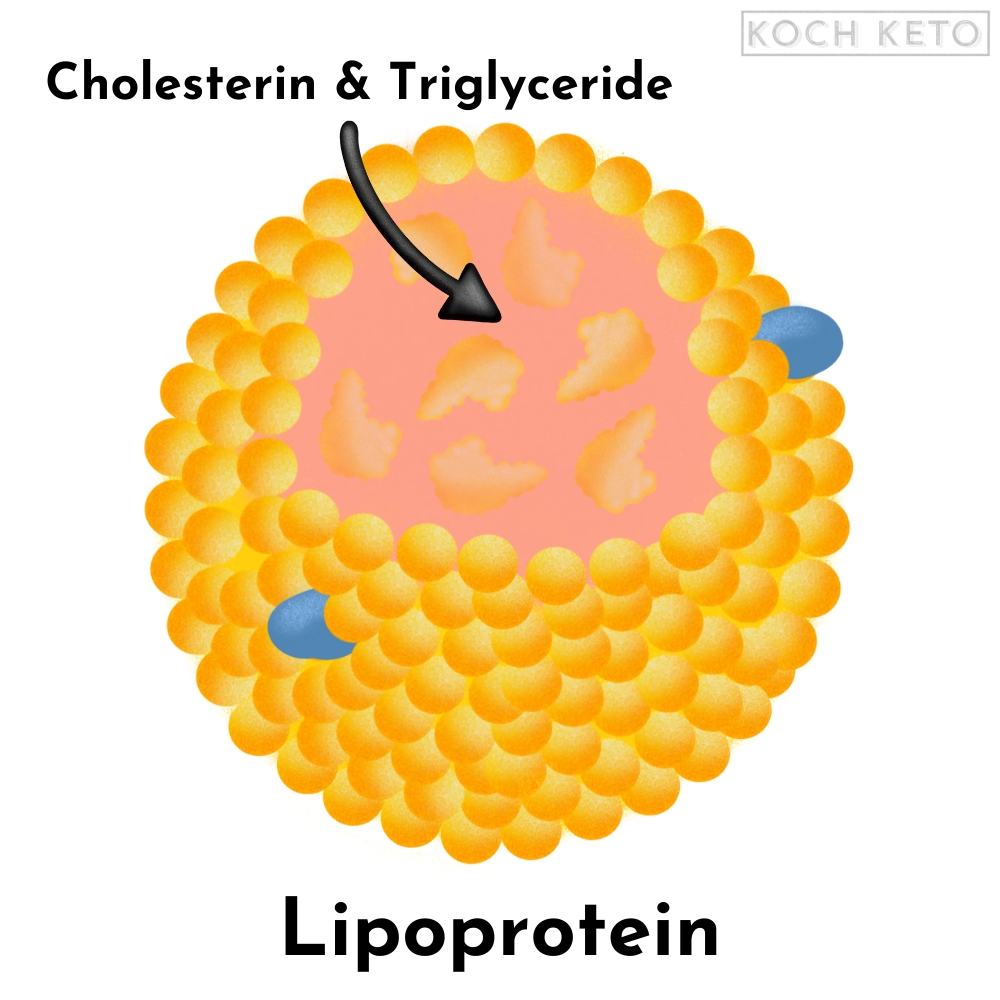
Lipoproteine umschließen Fette in ihrem Inneren und ermöglichen so den Transport durch das wässrige Milieu.
HDL und LDL sind Abkürzungen für die beiden bekanntesten Arten von Lipoproteinen: High-Density-Lipoprotein und Low-Density-Lipoprotein.
Während HDL meist als „gut“ und förderlich für die Herzgesundheit gilt, wird LDL in der Regel als „schlecht“ und krankheitsfördernd angesehen.
Sowohl LDL als auch HDL transportieren Cholesterin und Triglyceride im Körper und unterscheiden sich neben ihrer Dichte auch anhand ihrer Funktionen.
Die Funktionen von LDL
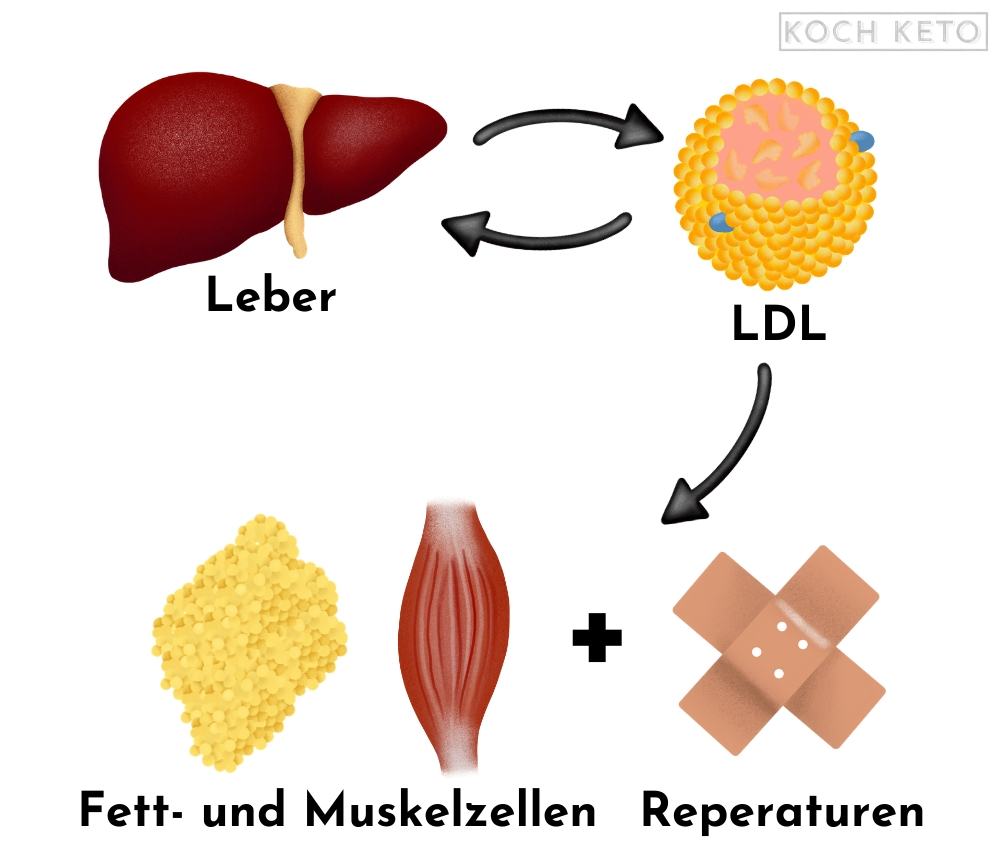
LDL verteilt Cholesterin und Triglyceride von der Leber an Muskelzellen und Fettzellen in unserem Körper.
Außerdem transportiert LDL Cholesterin an Orte, wo es gebraucht wird, z.B. an Stellen in unserem Körper, die verletzt wurden.
Nach einiger Zeit werden die LDL-Partikel von der Leber wiederaufgenommen und recycelt.
Die Funktionen von HDL
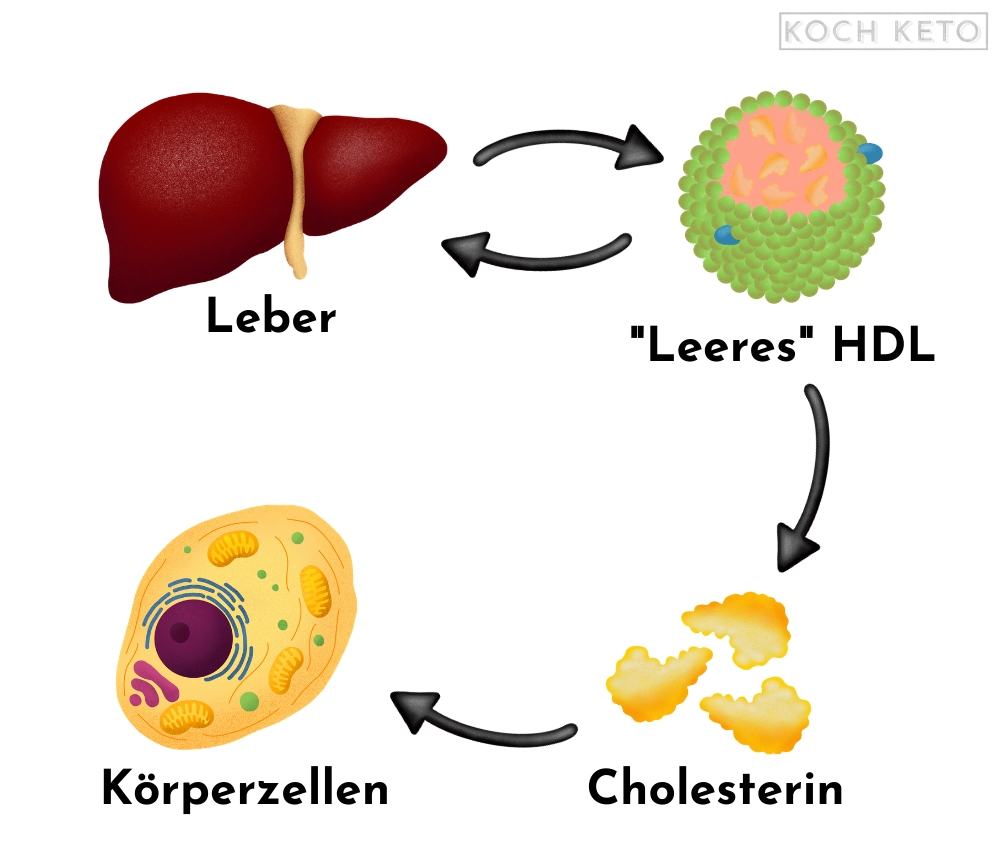
Während LDL Cholesterin und Triglyceride von der Leber zu anderen Teilen des Körpers bringt, erfüllt HDL im Prinzip den gegenteiligen Zweck.
Es „sammelt“ Cholesterin wieder auf und transportiert es unter anderem in die Zellen unseres Körpers, die kein eigenes Cholesterin produzieren können.
HDL kann sogar Cholesterin, welches in die Arterienwand gelangt ist, wieder aufnehmen und somit Cholesterinansammlungen in den Arterienwänden verringern.
Außerdem fungiert es als eine Art „Kontrolleinheit“ und sorgt dafür, dass unser Fettstoffwechselsystem im Gleichgewicht bleibt.
Auch HDL wird von der Leber wieder aufgenommen und recycelt.
Das Problem mit LDL
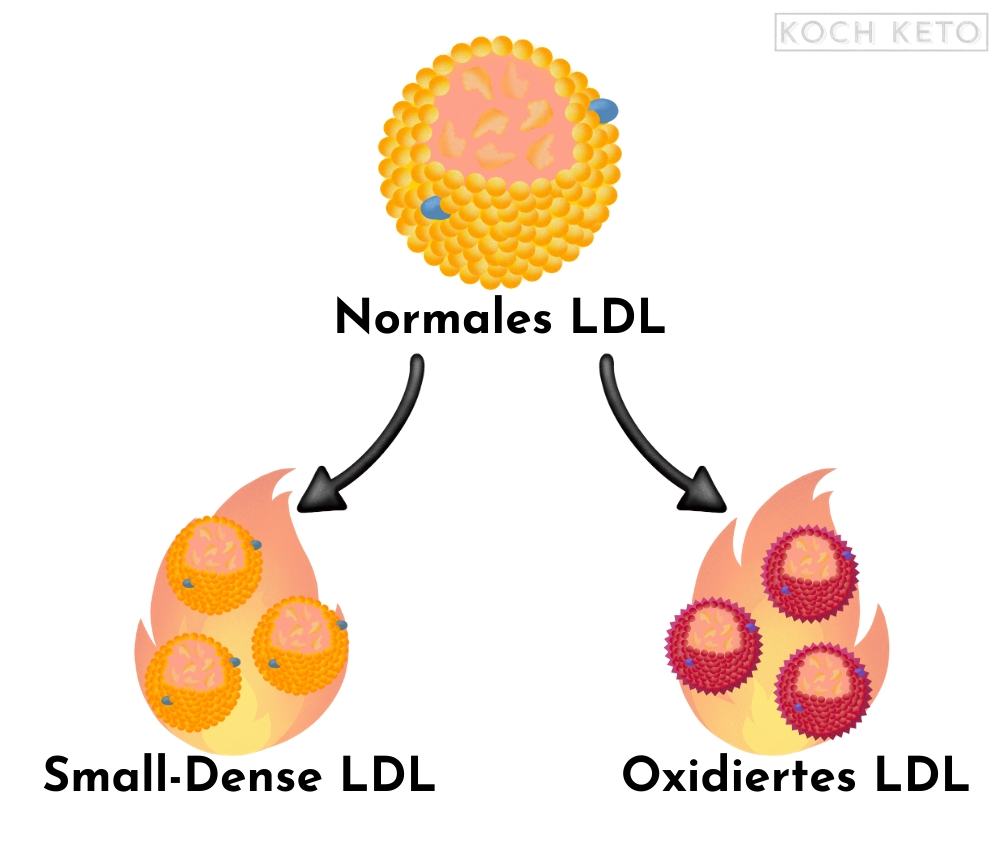
Allerdings können aus LDL unter bestimmten Umständen schädliche Unterformen entstehen:
Small-Dense LDL (sdLDL) und Oxidiertes LDL (oxLDL).
Small-Dense LDL (sdLDL)
Small-Dense-LDL ist, wie der Name schon vermuten lässt, besonders klein und „schwer“.
Es ist sehr stark mit anderen Risikofaktoren für Herzkrankheiten verknüpft und scheint deutlich problematischer zu sein, als größere LDL-Partikel.
Die unterschiedlichen Größen und Dichten der Lipoproteinpartikel scheinen also eine große Rolle in der Entstehung von Herzkreislauferkrankungen.
Oxidiertes LDL (oxLDL)
Oxidiertes LDL ist sogar noch schädlicher als sdLDL, denn es ist nicht nur klein und „schwer“, es ist zudem durch die Reaktion mit Sauerstoff (Oxidation) beschädigt.
Durch die veränderte Struktur des oxidierten LDL, kann es nur noch schwer von der Leber wieder aufgenommen und recycelt werden.
Dadurch verbleiben die beschädigten Partikel länger im Blutkreislauf und können dort die Arterienwände schädigen und zu Entzündungen im Körper beitragen.
Aber wodurch entstehen diese schädlichen Unterformen des LDL?
Nochmal zusammengefasst:
- Cholesterin kann nicht alleine im wässrigen Blutkreislauf „umherschwimmen“, es muss von sogenannten Lipoproteinen transportiert werden.
- LDL verteilt Cholesterin von der Leber an Muskelzellen, Fettzellen, sowie verletzte Bereiche, während HDL Cholesterin wieder „aufsammelt“ und zu Zellen bringt, die kein eigenes Cholesterin herstellen können.
- Aus LDL können zwei schädliche Unterformen entstehen, sdLDL und oxLDL, die zu der Entstehung von Herzkreislauferkrankungen beitragen können.
4. So entstehen Herzkreislauferkrankungen
Früher war das Bild des verstopften Küchenabflusses als Analogie zu unserem Herzkreislaufsystem sehr verbreitet.
Kippt man (gesättigtes) Fett in ein Abflussrohr, kann dieses dadurch schnell verstopfen.
Unser Herzkreislaufsystem besteht auch aus dünnen „Rohren“ und das gedankliche Bild, dass Fett in unserem menschlichen „Rohrsystem“ genau so verstopfend wirkt, war so imposant, dass es extrem schnell als Fakt angesehen wurde.
Diese Annahme ist allerdings sehr falsch und der tatsächliche Prozess ist deutlich komplexer.
Wie unsere Arterien wirklich „verstopfen“
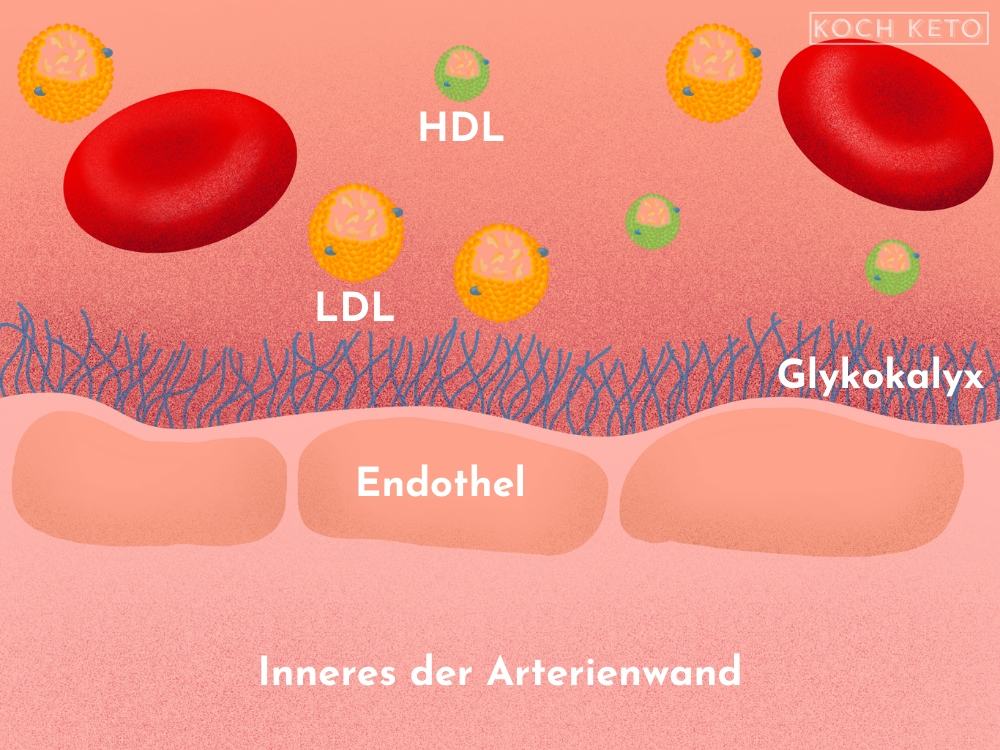
In der Arterie selbst herrscht viel Verkehr, hier tummeln sich etliche Blutbestandteile wie z.B. rote Blutkörperchen, die Sauerstoff transportieren oder auch Lipoproteine, die Cholesterin transportieren.
Sie ist also relativ fragil und kann schnell durch entzündliche Prozesse beschädigt werden.
Wenn das passiert, sendet unser Körper Cholesterin an die verletzten Stellen, damit es beim Reparaturprozess helfen kann.
Hier können nun vor allem die problematischen LDL-Partikel (sdLDL und oxLDL) samt dem in ihnen enthaltenen Cholesterin in die Arterienwand gelangen.
Dort können sie sich sammeln und weitere Entzündungsprozesse auslösen.
Unser Körper erhält die Signale einer Entzündung und versucht nun, den Entzündungsprozess zu stoppen.
Dafür sendet er bestimmte Immunzellen an den Ort der Entzündung in der Arterienwand.
Diese Immunzellen nehmen die LDL-Partikel und das enthaltene Cholesterin in sich auf.
Es entstehen sogenannte „Schaumzellen“ (die so heißen, weil sie unter dem Mikroskop so aussehen), die nun nach und nach Ablagerungen innerhalb der Arterienwand bilden.

Diese Ablagerungen verengen die Arterien und können dafür sorgen, dass sich Blutgerinnsel bilden, die die Sauerstoffversorgung von wichtigen Organen wie dem Herz unterbrechen können.
Ein Herzinfarkt kann die Folge sein.
Cholesterin: Brandstifter oder Feuerwehrmann?
Ähnlich wie ein Feuerwehrmann, der gerufen wird, um Brände zu löschen.
Niemand würde auf die Idee kommen, einen Feuerwehrmann als Brandstifter zu bezeichnen, nur weil er immer bei Bränden aufzufinden ist.
Trotzdem machen wir genau das bei Cholesterin.
Cholesterin ist kein Brandstifter, sondern unser hauseigener Feuerwehrmann, der versucht, die Brände in unseren Arterien zu löschen.
Ausgangspunkt für die Entstehung von Ablagerungen in unseren Arterien ist also nicht Cholesterin selbst, sondern entzündliche Prozesse, die die Arterienwand beschädigen haben.
Cholesterin ist nicht die Ursache für die Entstehung von Ablagerungen, sondern lediglich ein Bestandteil von ihnen.
Insulin und hoher Blutzucker – die wahren Brandstifter
Paart man nun allerdings ein hohes Level an LDL-Partikeln mit einem hohen Insulinlevel, schießt das Risiko in die Höhe.
LDL ist also scheinbar vor allem in Kombination mit einem erhöhten Blutzucker- und Insulinspiegel schädlich.
Schutzmechanismen werden durch hohen Blutzucker und Insulin gestört
Es gibt mehrere Schutzmechanismen, die sicherstellen sollen, dass unerwünschte Partikel wie oxLDL nicht bis zum Inneren der Arterienwand vordringen können.
Der erste und vielleicht sogar wichtigste Schutzmechanismus ist eine dünne Schicht bestehend aus Kohlenhydratketten und Proteinen auf der Zellschicht vor der Arterienwand (Endothel), die optisch an dünne Haare erinnert (Glykokalyx).
Sie funktioniert wie ein Sieb und soll als erste Instanz unerwünschte Partikel daran hindern, bis zur Arterienwand vorzudringen.
Diese dünne Schicht ist anfällig für viele der bekannten Risikofaktoren für Herzkreislauferkrankungen, beispielsweise wird sie besonders stark durch Rauchen beschädigt und auch hoher Blutdruck hat einen stark negativen Einfluss.
Allerdings gibt es noch andere Faktoren, die sie beschädigen können, allen voran: ein übermäßig hoher Blutzuckerspiegel.
Eine Mahlzeit, die sehr reich an Kohlenhydraten ist, lässt unsere wichtige Schutzschicht geradezu dahinschmelzen.
Die darunter liegende Zellschicht bleibt quasi entblößt zurück und ist nun deutlich anfälliger für Entzündungsprozesse.

Die Schutzschicht braucht bis zu 12 Stunden, um sich von besonders kohlenhydratreichen Mahlzeiten wieder zu erholen, allerdings kommt es durch unsere modernen Essgewohnheiten oft gar nicht erst dazu.
Meist snacken wir nach 3-4 Stunden unsere nächste kohlenhydratreiche Mahlzeit, die die leicht erholte Schutzschicht wieder zunichtemacht.
Funktioniert diese erste Schutzinstanz nicht mehr, können schädliche Partikel wie oxidiertes LDL die darunter liegende Zellschicht passieren und sich in unseren Arterienwänden sammeln.
Versagen nun auch die restlichen Schutzmechanismen innerhalb der Arterienwand, kommt es zur Bildung von Ablagerungen und der Entstehung von Herzkrankheiten.
- Die Ursache für die Entstehung von Herzkreislauferkrankungen sind Entzündungsprozesse in den Arterien, nicht Cholesterin selbst.
- Cholesterin wird durch seine natürliche Aufgabe in Reparaturprozessen an den Ort der „Verletzung“ in der Arterie gesendet, wo es unter bestimmten Umständen in die beschädigte Arterienwand gelangen kann.
- Dort kann es weitere Entzündungsprozesse auslösen und es bilden sich über die Zeit Ablagerungen, die zu einem Herzinfarkt führen können.
- Ein hohes Level an LDL allein trägt nur ein geringfügig erhöhtes Risiko mit sich – in Kombination mit anderen Risikofaktoren, wie einem hohen Blutzuckerspiegel/Insulinspiegel, kann es jedoch gefährlich werden.
- Bekannte Risikofaktoren wie Rauchen, hoher Blutdruck und ein hoher Blutzucker- und Insulinspiegel schalten unsere körpereigenen Schutzmechanismen in unseren Arterien aus, und sorgen dafür, dass besonders schädliche sdLDL und oxLDL-Partikel in die Arterienwand gelangen können.
5. Die besten Risikomarker für Herzkreislauferkrankungen
Die Krankheit bleibt „unsichtbar“.
Ein Calcium-Scoring kann mit Hilfe eines CT-Scans die bestehende Verkalkung in den Arterien sichtbar machen und somit ein genaues Bild über die Gesundheit deiner Arterien liefern.
Dank eines CAC-Scans muss man nicht mehr anhand von Risikomarkern Wahrscheinlichkeiten ausrechnen, sondern kann schwarz auf weiß sehen, wie es ums eigene Herz steht.
Es ist somit absolut ungeschlagen, was Genauigkeit angeht und stellt konventionelle Risikofaktoren in den Schatten.
Allerdings gibt es auch ein paar Risikofaktoren, die zwar nicht an den Calcium-Score herankommen, aber deutlich besser sind als der Gesamtcholesterinwert.
Die besten Risikofaktoren
1. Ungünstiges Verhältnis von LDL/HDL sowie Triglyceride/HDL
Hohes LDL, eine hohe Anzahl an Triglyceriden gepaart mit niedrigem HDL deutet auf eine Störung unseres fragilen Fettstoffwechsels hin und hat eine deutlich bessere Aussagekraft als jeder der Marker allein.
Ein ungünstiges Verhältnis von HDL/Triglyceriden ist sogar ein relativ guter Marker für Insulinresistenz (Vorstufe von Diabetes Typ 2).
Ein ungünstiges Verhältnis ist ebenfalls ein Hinweis darauf, dass mehr oxLDL- und sdLDL-Partikel vorhanden sind.
2. Anzahl an sdLDL- und oxLDL-Partikeln
3. Hohes Insulinlevel bzw. Insulinresistenz/Diabetes Typ 2
4. Hoher Blutzuckerspiegel & HbA1C
Der HbA1C-Wert beschreibt die Reaktion von unseren roten Blutkörperchen mit Zucker: Ein hoher Wert ist ein schlechtes Zeichen.
Ein Calcium-Scoring und die oben genannten Risikofaktoren können dir anders als konventionelle Werte wie dein Gesamtcholesterinwert ein ziemlich genaues Bild über den Zustand deines Herzens geben.
Nochmal zusammengefasst:
- Ein Calcium-Scoring der Arterien kann die Krankheit sichtbar machen und ein ziemlich genaues Bild über den Zustand des Herzkreislaufsystems geben. Es ist somit besser als jeder Risikomarker.
- Die besten Risikomarker für Herzerkrankungen sind nicht wie oft angenommen der Gesamtcholesterin-Wert oder der LDL-Wert, sondern bestimmte Verhältnisse von Blutbestandteilen zueinander.
- Ein hohes Level an LDL ist zum Beispiel ein relativ unzuverlässiger Marker, wenn gleichzeitig die Triglyceride niedrig sind und das HDL hoch ist.
6. Wie beeinflusst die ketogene Diät Risikomarker?
Laut konventioneller Meinung sollten sich die eben beschriebenen relevanten Risikofaktoren durch eine fettreiche Ernährung deutlich verschlechtern.
Dutzende Studien zeigen allerdings genau den gegenteiligen Effekt.
Die ketogene Ernährung verbessert die relevanten Risikofaktoren – sogar ganz ohne Kalorienreduktion und besser als fettreduzierte Diäten.
Besseres HDL/Triglycerid- und HDL/LDL-Verhältnis
Ein gutes Verhältnis dieser Werte zueinander deutet auf geringe Insulinresistenz und ein ausgeglichenes Fettstoffwechsel-System hin.
Eine ketogene Ernährung führt fast ausnahmslos zu einer Erhöhung der HDL-Werte und einer Verringerung der Triglycerid-Werte.
Die LDL-Werte bleiben oft gleich oder erhöhen sich leicht, was durch den Anstieg des HDL’s in einem besseren HDL/LDL-Verhältnis resultiert.
LDL bleibt gleich oder erhöht sich nur leicht
Der LDL-Wert wird durch kohlenhydratreduzierte Ernährungsweisen nur leicht beeinflusst – entweder er bleibt gleich oder er steigt leicht an.
Steigt der LDL-Wert an, handelt es sich allerdings höchstwahrscheinlich nicht um einen Anstieg der schädlichen sdLDL-Partikel, sondern um die harmloseren, größeren LDL-Partikel.
Außerdem macht ein Anstieg des LDL’s im Kontext einer kohlenhydratreduzierten, fettreichen Ernährung sogar Sinn, denn die Hauptaufgabe von LDL ist, Cholesterin und Fette von der Leber zu Muskel- und Fettzellen zu transportieren.
Essen wir mehr Fett, muss mehr davon im Körper transportiert werden und eine Erhöhung der Transporter für Fett erscheint eine logische Konsequenz.
Ein weiteres Indiz dafür, dass die Erhöhung von LDL in diesem Fall nicht krankhaft ist, sondern eine normale Konsequenz unseres Fettstoffwechsels ist, dass es in der Regel auch durch längeres Fasten ansteigt.
Beim Fasten wird ebenfalls mehr Fett im Blut transportiert, da es vermehrt aus dem Körperfett abgebaut wird.
Kalorienreduktion für positive Effekte nicht nötig
Die positiven Effekte der ketogenen Ernährung auf die relevanten Risikofaktoren zeigen sich jedoch sogar ganz ohne Kalorienreduktion.
Zwar verlieren übergewichtige Menschen, die der ketogenen Diät folgen, meist sehr schnell an Gewicht, hält man das Gewicht nun aber konstant, zeigen sich trotzdem die gleichen positiven Effekte.
Dadurch ist eine kohlenhydratreduzierte Ernährung einer fettreduzierten Ernährung sogar um einiges voraus, denn hier zeigen sich die positiven Effekte vor allem in Kombination mit Kalorienreduktion, die nie für immer beibehalten werden kann.
Kohlenhydratreduktion zeigt dosisabhängige positive Effekte
Aber nicht nur das, die Effekte sind sogar dosisabhängig.
Das heißt, je weniger Kohlenhydrate in der Ernährung präsent sind, desto positiver sind die Effekte.


Eine große Menge an wissenschaftlichen Erkenntnissen spricht für eine kohlenhydratreduzierte Ernährung, wenn du relevante Risikomarker für Herzkrankheiten positiv beeinflussen willst.
Nochmal zusammengefasst:
- Kohlenhydratreduzierte Ernährungsweisen haben einen positiven Effekt auf die relevanten Risikofaktoren für Herzkrankheiten.
Häufige Fragen zu Cholesterin und Keto
Wird die Keto Diät mein Cholesterinlevel erhöhen?
Außerdem geht eine Erhöhung des Cholesterinwerts auf der ketogenen Diät mit anderen positiven Veränderungen des Fetthaushalts einher, wie der Erniedrigung der Triglyceride und der Erhöhung des HDL.
Was passiert mit LDL Cholesterin auf der ketogenen Diät?
Die gefährlichen Unterformen des LDL (sdLDL und oxLDL) steigen jedoch nicht an oder sinken sogar.
Warum ist LDL "schlecht" und HDL "gut"?
Aus diesem Grund endet es oft innerhalb der Arterienwände und ist somit mit der Entstehung von Herzkrankheiten assoziiert.
HDL erfüllt den gegenteiligen Job, denn es entfernt unter anderem Cholesterin aus den Arterienwänden und hat dadurch sogar eine negative Assoziiation mit Herzkrankheiten.
Kann ich Low Carb essen, wenn ich hohes Cholesterin habe?
Vor einer größeren Ernährungsumstellung solltest du jedoch grundsätzlich einen Arzt konsultieren.